緑内障について
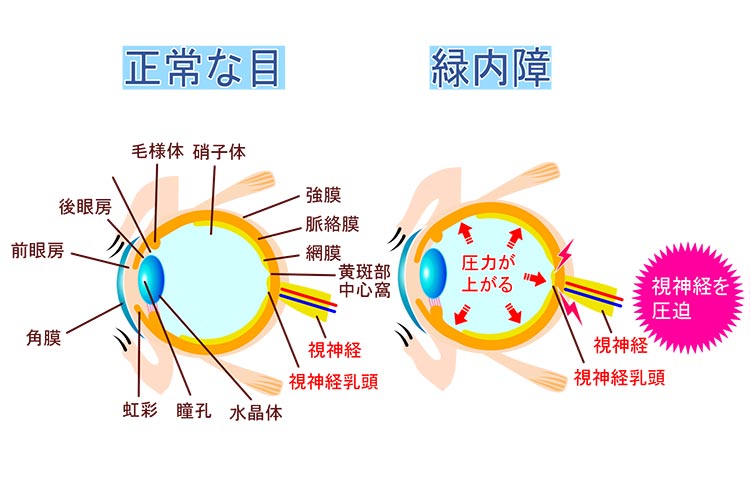
目がものを見る仕組みは、目に入ってきた光が角膜、そして水晶体という透明な組織を通り、網膜に像を結んで、その情報が視神経を通じて脳に伝えられて認識される、というものです。緑内障は、このうち網膜の張り巡らされた神経に障害が起こり、障害された部分の視野が欠けていくという疾患です。放置したまま進行すると失明にいたるもので、日本人の中途失明率第一位となっています。
主な原因としては、眼圧の上昇などによる視神経への影響が挙げられます。現在日本では、40歳以上の20人に1人が緑内障と言われ、しかも治療を受けていない方が多いとされています。緑内障の初期には自覚症状として気づきにくいこともありますので、眼圧が高い、あるいは何らかの目の症状がある場合は、お早めにご受診ください。
以下のような場合は、お早目の受診をお勧めします
- 視野が狭くなったような気がする
- テレビを見ていて、見にくい部分がある
- 急に目に痛みを感じることがある
- 目がかすむことがある
- 眼が充血していることが多い
- 頭痛や吐き気を感じることがある
- 人間ドック等で、眼圧が高い(高眼圧)・視神経乳頭陥凹の拡大・網膜神経線維束欠損・緑内障の疑いを指摘された など
家族の中に緑内障を発症した人がいる方・近視が強い方は、緑内障のリスクがあると言われており、定期的に眼科で検査を受けることをおすすめします。
緑内障の多くは、以下のように進行します(急性のものは除く)
- 初期
- 視野の一部に異常が生じますが、まだ範囲が狭かったり、異常の部位が視野の端だったりすることで、気がつかない事が殆どです。
- 中期
- 視野の中で見えにくい部分が認識できるようになりますが、中には見えていない部分を脳が推察して補う場合もあり、「近視が進行したせい?」「老眼のせい?」と思い込むことで緑内障の発見が遅れる場合もあります。
- 後期
- 視神経の障害がさらに進行し、視野の中心部分も見えなくなる、内側(鼻側)から視野が狭くなるなど、明らかに見えないところが出てくる段階です。
緑内障の原因
緑内障を引き起こす視神経への障害の原因として、眼圧の上昇があります。眼圧とは眼球内の圧力のことで、目に栄養を運んだり老廃物を排泄したりする「房水」の循環で一定に保たれています。正常とされる眼圧は、10~21mmHgとなっています。何らかの原因で房水の流れが滞り、眼圧が上昇すると、視神経が圧迫され、障害が引き起こされると考えられています。
房水は毛様体というところで作られており、各組織に栄養を与えたり、老廃物を回収したりします。その後、房水は角膜と虹彩の間にある線維柱帯というフィルターのような組織を通って、シュレム管に集まり、静脈へと排出されます。この時、シュレム管に至る隅角と呼ばれる部分が狭かったり、閉じてしまっていたり、あるいは繊維柱帯が目詰まりを起こしてしまったりしていると、房水の排出が滞り、眼球内での房水の量が増え、眼圧の上昇につながります。
緑内障の分類
原発性閉塞隅角緑内障
繊維柱帯の手前で、虹彩によって隅角が狭窄、閉塞し、房水が流れにくくなって眼圧が上昇し、発症する緑内障です。もともと隅角が狭い場合や、加齢などによって起こります。特に急性型のものは、急性緑内障発作と呼ばれる激しい眼の痛みや頭痛、嘔吐、視力低下などの症状が現れ、早急に眼圧を下げる治療を行わないと失明する危険があります。
原発開放隅角緑内障
隅角は狭窄や閉塞をしていませんが、繊維柱帯が目詰まりし、房水が流れにくい状態となり、眼圧が上昇して発症するものです。進行が比較的ゆっくりで、慢性的なものです。原発開放隅角緑内障の一種に「正常眼圧緑内障」があります。これは、眼圧は正常値の範囲内にとどまっていながら、もともとの視神経の脆弱性(弱さ)が原因となり、発症すると考えられています。日本人ではこのタイプが多く、全体の70%以上を占めるほどになっています。
このほか、落屑症候群、ぶどう膜炎、糖尿病網膜症、網膜中心静脈閉塞症などのほかの目の疾病、あるいは外傷やステロイド等の薬剤使用などによって眼圧が上昇し、発症する「続発性緑内障」と呼ばれるものもあります。
緑内障の治療
緑内障の治療に当たっては、まず各種の検査を行い、適切な治療へとつなげていきます、行う検査としては、眼圧検査、細隙灯顕微鏡検査、眼底検査、視野検査、隅角検査、OCT(光干渉断層計)による検査を行います。当院では、最新のDRI OCT Triton、ハンフリー視野計、角膜厚測定可能な眼圧計などを導入し、緑内障の検査・早期発見に力を入れています。
緑内障の治療では、主に眼圧のコントロールを行い、視野が狭くなっていくのを抑えることが目標となります。一度欠けてしまった視野は元に戻らないため、進行の予防は非常に重要です。眼圧のコントロールする治療法としては、薬物治療、レーザー手術、外科的手術といったものがあります。
薬物療法
薬による治療では、房水の排出を促進するプロスタグランジン系薬剤、房水の産出を抑制する交感神経β阻害薬、炭酸脱水酵素阻害薬、交感神経α2刺激薬などの点眼薬を用います。基本的には最初にプロスタグランジン系薬剤を用い、改善が進まない場合は薬剤の切り替えや、ほかの薬剤との併用を検討します。
「急性緑内障発作」起こしている場合は、失明の危険があるため、早急に薬剤を用いて一時的に眼圧下げます。その後、レーザー手術や外科的手術を行って眼圧をコントロールしていきます。
レーザー手術
レーザーによる治療としては、繊維柱帯の詰まりを解消する「選択的レーザー線維柱帯形成術(SLT)」があります。これは線維柱帯で房水の流出を妨げている色素細胞を、特殊なレーザーで選択してつぶし、減らすことで房水の流出を改善するものです。
このほか原発閉塞隅角緑内障に対して行うレーザー手術として、「レーザー虹彩切開術(LI)」と「レーザー隅角形成術(LGP)」があります。レーザー虹彩切開術は虹彩に穴をあけて房水の流れを変えるものです。またレーザー隅角形成術は照射したレーザーの熱による凝固で、虹彩周辺部を収縮させ、隅角を開くものです。
外科的手術
点眼薬等の薬物治療やレーザー手術によっても眼圧が下がらず、症状の進行する可能性が高い場合、外科的手術による治療を検討する場合があります。
手術の種類としては、詰まってしまっていた繊維柱帯を切開することで、房水の排出路を回復させ、再度流れるようにし、眼圧を降下させる「繊維柱帯切開術」、繊維柱体を切除してバイパスをつくる「繊維柱帯切除術」、急性緑内障の発作でも行われる「隅角癒着解離術」などがあります。このほか、現在では特殊な機器を用い、非常に小さな切開による繊維柱帯にアプローチする「低侵襲緑内障手術(MIGS)」と呼ばれるものもあります。
これらの手術は、白内障手術と同時に行う場合が多くあります。加齢によって厚くなった水晶体を眼内レンズと入れ替えることは、狭窄あるいは閉塞した隅角の改善に有効のため、優先して白内障手術を行うことも少なくありません。
当院では、手術は行っていないため、手術が必要と判断した場合は、連携する医療機関をご紹介いたします。術前および、術後の患者様の目の状況をしっかりと診察し、丁寧な情報の共有を行って、適切な手術とフォローが行えるようにしていきます。
